查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





美国约翰·霍普金斯医学院评估了使用新型经镜缝合技术(TTSS)闭合较大结肠息肉EMR术后黏膜缺损的延迟性出血发生率。结果表明,单独使用TTSS或与经内镜钳道内镜夹(TTSC)结合在实现所有EMR术后黏膜缺损的完全闭合方面具有良好效果,即使创面较大。在使用TTSS进行闭合(无论是否辅助使用其他装置)后,3.2%患者出现延迟性出血。文章发表于 《 消 化 内 镜 》[Gastrointest Endosc 2023,98(1):122-129]杂志2023年7月刊。
新型的经镜缝合(TTSS)装置于2020年12月获得美国食品与药物管理局(FDA)批准用于内镜下组织闭合,在使用过程中无须移除内镜,允许直接闭合黏膜缺损。该装置由美国得克萨斯州奥斯汀的Apollo Endosurgery, Inc研发,可通过具有2.8 mm或更大工作通道的标准胃镜或结肠镜使用,由四个定制螺旋钉沿着一根聚丙烯缝线连接。将所有缝钉放置在缺损附近的健康组织中并拉紧缝线后,使用suture cinch来固定。使用TTSS的常见闭合模式是N/Z或8/X字形(图1)。
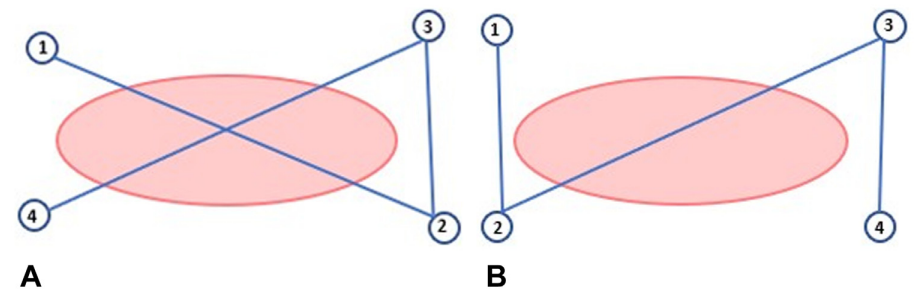
图1 A. 1至4表示X或8字形闭合图案B的大头钉放置顺序;B. 1至4表示N或Z闭合图案的大头钉放置顺序
该研究为一项回顾性、跨美国13个学术和社区中心的多中心队列研究。纳入2021年1月至2022年2月间≥2 cm无蒂结肠息肉EMR术后尝试使用TTSS进行缺损闭合的成年患者(≥18岁)。术后进行结肠镜随访。完整切除患者随访时间间隔为6个月至3年,而分块切除随访时间间隔为3-6个月。在30天内,进行面对面的随访或通过远程医疗方式随访患者,评估是否存在延迟性不良事件。主要结果为延迟性出血的发生率。次要结果包括TTSS是否实现完全黏膜闭合[定义为在闭合线上没有明显可见的黏膜下区域(<5 mm)]、所使用的TTSS数量、辅助闭合方法的使用情况以及其他不良事件。
结果显示,在94例接受结直肠息肉EMR、使用TTSS闭合黏膜缺损的患者中,3例患者(3.2%)发生延迟性出血。第1例患者接受乙状结肠60 mm绒毛状腺瘤EMR术及TTSS完全封闭破损后11天延迟出血,保守治疗后好转,评定为轻度不良事件;第2例患者长期服用抗血小板和抗凝药物(术前停药,术后48小时恢复使用),在盲肠35 mm管状腺瘤EMR及TTSS完全闭合破损后13天出血;第3例患者在盲肠35 mm早癌EMR术及TTSS联合TTSC闭合后1天出现延迟性出血。第2例和第3例患者均进行重复结肠镜检查,评为中度不良事件。其中1例患者显示在息肉切除部位TTSS完好无损且无出血迹象,无需治疗。另1例患者的TTSS仍在切除部位,但TTSC已不在,再次使用TTSC处理。所有患者(100%)均实现了完全闭合,仅使用TTSS占比66%,TTSS联合TTSC占比34%。由于TTSS装置和设备相关问题,6例(19%)需要辅助闭合,包括缝线断裂(1例)、拉紧器错误操作(2例)、夹钉脱位(1例)或其他相关问题(2例)。大多数缺损采用N型或Z型缝合方式闭合(62%)(图2)。
除了术后出血,还报告了另外两例不良事件。1例患者出现术中穿孔,在手术过程中使用1个TTSS和5个TTSC成功闭合。另1例患者出现术后腹痛,需要住院治疗,但通过保守治疗得以解决。94例患者中,18例(19%)患者随后进行了重复结肠镜检查,大多数患者具有完整或部分完整的TTSS(72%);2例患者(11%)出现病变复发,且均具有完整或部分完整的TTSS。
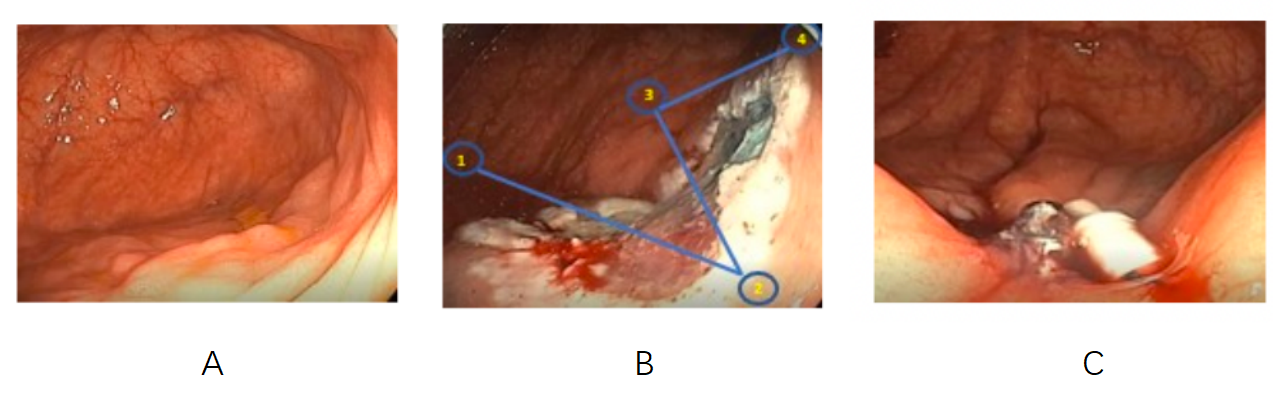
图2 A.盲肠25 mm Paris Ⅱa扁平息肉;B.EMR后黏膜缺损以Z型闭合,从1到4按顺序将大头钉放入缺损边缘的正常组织中;C.息肉切除术后黏膜缺损使用TTSS完全闭合
内镜下息肉切除术最常见的并发症之一是术后出血,而预防性闭合较大息肉切除术后缺损(≥2cm)可能会减少此类出血。该项回顾性多中心研究报道,使用TTSS闭合较大结肠息肉切除术后缺损的延迟性出血率为3.2%。TTSS在处理术后缺损中具有两个潜在作用:第一个作用是作为一种主要闭合方式(被视为TTSC的直接竞争对手);第二个作用是作为辅助闭合方式,适用于TTSC无法实现闭合或只能部分闭合的缺损。目前认为,增加术后出血风险的因素包括抗凝治疗/抗血小板药物的使用、较大尺寸的息肉以及右侧结肠病变。在该项研究中,许多患者具有与高出血风险相关的特征,大部分息肉切除部位位于右侧结肠,19%的息肉切除部位占据了大于50%的腔内空间,超过三分之一的患者正在接受抗凝治疗或抗血小板治疗。
关于对所有病变进行预防性闭合的益处存在争议。此前研究提示,未进行预防性黏膜缺损闭合的术后出血率在0.5%~9.7%。息肉切除术后出血的广泛变异可能与切除的息肉大小有关。在未进行任何干预的较大息肉切除后黏膜破损部位(≥2 cm),延迟性出血率高达3.7%~7%。对于较小的缺损(<10 mm)进行预防性闭合不会影响延迟性出血的发生率。多项研究已经显示,在大型缺损(≥2cm)的情况下进行预防性闭合是有益的。Liaquat H等人在一项病例对照研究中检查了524个大型息肉切除部位(≥2cm)的延迟性出血情况,发现与未闭合相比,使用夹子闭合明显减少了出血率(1.8%比9.7%)。一项随机对照研究调查了预防性TTSC闭合≥2厘米息肉切除部位的效果,结果显示,与未闭合的患者相比,闭合组的延迟性出血率降低了(3.5%比7.1%)。该研究还提示,右侧病变的患者从预防性夹子闭合中获益更多(3.3%比9.6%)。该研究中大多数患者具有术后出血的高风险特征,在TTSS缺损闭合后的延迟性出血率为3.2%,与报道的类似缺损进行预防性TTSC闭合后的出血率相当。
尽管预防性闭合大型结肠息肉切除缺损具有理论上的优势,但并非总能完全实现闭合。一项随机对照试验评估了TTSC对大型结肠息肉切除缺损(≥2 cm)的闭合情况,结果显示,13%的缺损无法用夹子闭合,20%的缺损只能部分闭合。特别是对于≥40 mm的息肉切除部位,三分之一的缺损无法用夹子闭合。在TTSS最新发展之前,其他闭合选项包括OTSS和OTSC。然而,由于需要移除内镜后装配设备并返回到病变部位,两者都受到了设备大小的限制,尤其是对于近端结肠的病变来说更具挑战。该研究提示,通过使用单独的TTSS(66%)或结合TTSC(34%),所有患者均实现了完全的息肉切除闭合。对于所有≥40 mm的病变,这一方法都取得了成功。在一些较大的缺损病例中,可使用结合TTSS和TTSC的方式进行闭合;先使用TTSS来闭合缺损的最宽部分,然后使用TTSC来闭合剩余的缺损。因此,TTSS可以与TTSC等辅助方法协同使用,优化复杂缺损并预防延迟性出血。随着对控制术后出血的额外治疗方式研究的进行,局部注射药物、止血粉末和对大型扁平锯齿状病变进行冷凝固切除等方法也可以作为预防术后出血手段的一部分。
(首都医科大学附属北京友谊医院消化内科 党嫣整理,张澍田 教授审校)
查看更多