查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





61岁老年男性,主诉反复喘憋13年,加重4天。
2011年,患者快走时首次出现憋喘,当地医院诊断为扩心病慢性心衰,超声显示左室大小62×47,经口服抗心衰药物症状可缓解但反复,2011-2016年平均每年住院2-3次调整用药。
2016年,患者突发胸闷、后背痛及心慌,外院冠脉造影后于回旋支植入支架,随后进行冠心病二级预防。2018年,憋喘症状加重,出现咳泡沫样痰、少尿,复查超声左室大小增至73,EF为34%,伴二尖瓣大量反流、三尖瓣中量反流,估测肺动脉收缩压51。
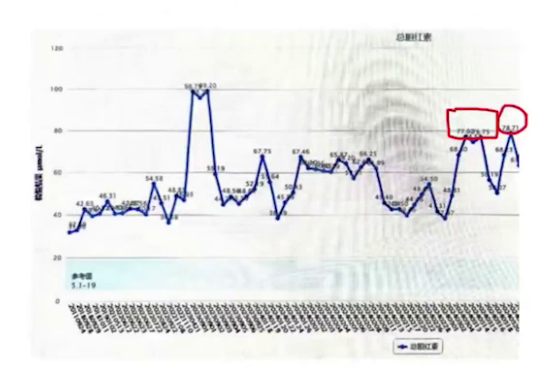
2018年至2024年1月,活动耐量持续下降,有夜间阵发性呼吸困难、不能平卧症状,多种口服药物联合治疗下症状仍进行性加重,每年需住院4-5次,加用静脉药物方可缓解。期间复查超声及化验,左心室扩大至76-83,EF降至20%-25%,NT-proBNP波动在3000-6000,心衰呈进行性加重。
2024年1月和2月,患者分别因上呼吸道感染和过量摄入液体致心衰急性加重,强化抗心衰治疗效果不佳,出现右心功能减低,总胆红素升至76μmol/L。
既往有高脂血症、高血压、需胰岛素治疗的糖尿病,以及中度阻塞性睡眠呼吸暂停综合征。
3次手术史,分别为肠破裂修补、肝占位栓塞加射频消融、前列腺增生微创手术。
吸烟史:20支/日,30年,已戒5月。
饮酒史:5两/日,30年,已戒2年。
查体:术前心率72次/分,血压90/60 mmHg,吸空气时脉搏氧饱和度92%。
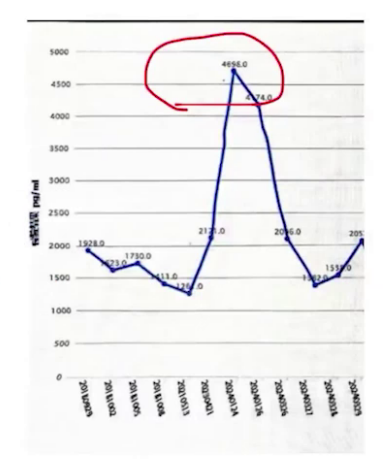
乙肝病毒携带者;糖尿病空腹血糖12.08mmol/L,尿糖+++,糖化血红蛋白正常;凝血功能方面INR稍延长;吸空气时术前血气动脉氧分压68.6mmHg,动脉氧饱和度93.9%;术前肾功能良好,肝功能总胆红素两次波动性上升,随右心功能不全症状缓解稍有降低,转氨酶正常;术前几天NT-proBNP在4000左右波动。
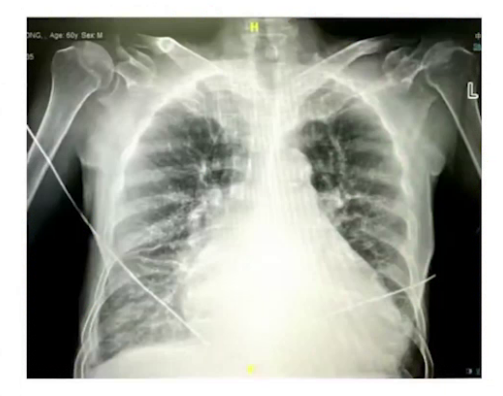
胸片:双肺淤血、纹理模糊、散在斑片影、双侧胸腔积液、双肺肺气肿改变、散在实性小结节、右肺中叶及左肺上叶条索影、双肺下叶多发实变影及间质性改变。
经胸心脏超声UCG:全心增大、左室壁变薄、运动不协调,左室舒张末期内径76mm,收缩幅度和增厚率明显减低,左室射血分数25%,右室游离壁运动幅度减低,三尖瓣环收缩期运动速度6cm/s,全心功能减低,主动脉瓣叶根部钙化,二尖瓣瓣环增厚,后叶栓系前叶对合错位、关闭不拢,三尖瓣关闭欠佳,二尖瓣大量反流,三尖瓣少量反流,主动脉瓣微量反流,肺动脉瓣少量反流,估测肺动脉收缩压约60-70mmHg。

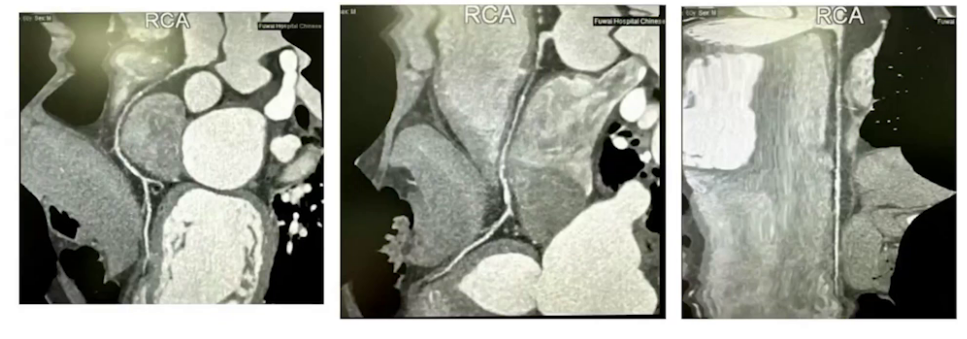
冠脉CTA+造影:右冠近端闭塞伴侧支循环形成。
心脏MRI(增强+平扫):左室部分心肌纤维化,EF 24%-16.6%。
PET-CT+全身骨扫描:未发现代谢增高灶。
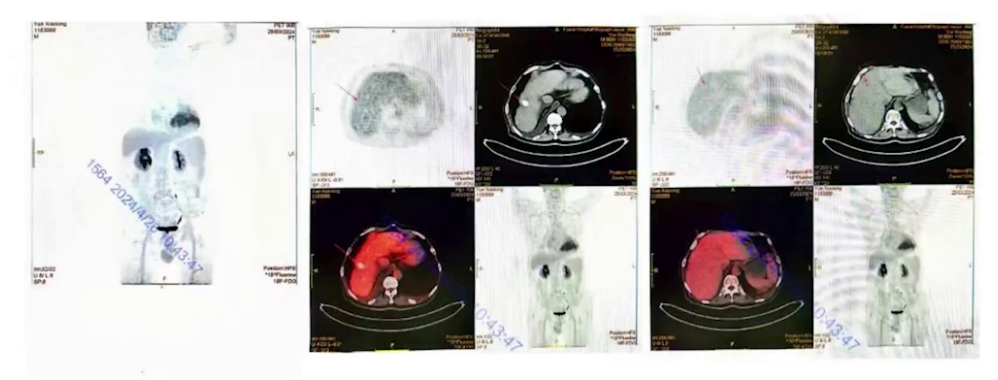
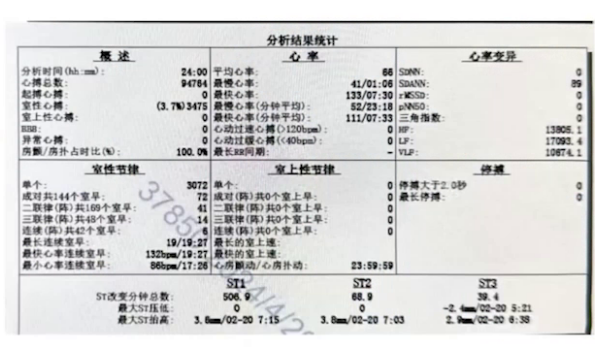
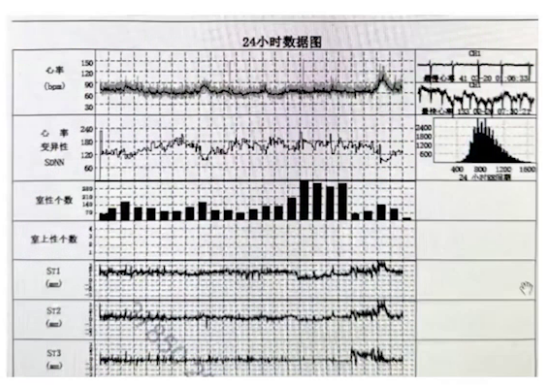
动态心电图:房颤心律,频发室早三联律、二联律,短阵室速及不完全性右束支传导阻滞。
颈动脉超声:双侧颈动脉斑块形成。
头颅CT:无特殊。
1、扩张型心肌病;2、心力衰竭
综合考虑患者肝占位怀疑恶性需用免疫抑制剂,以及术前难以控制的肺动脉高压(估测收缩压最高达70mmHg左右),心脏移植存在禁忌,最终选择左室辅助装置植入治疗(LVAD)。
(1)麻醉计划:气管插管全麻。
(2)麻醉相关评估:ASA分级Ⅳ级,日常生活不能完全自理,困难气道评估无特殊;心力衰竭分级属D级,心血管手术风险评分为EuroSCORE,死亡风险32.33%,INTERMACS评分2-3级。
(1)术前麻醉管理
07:41 患者入室:房颤,心室率70-90次/分,面罩吸氧氧饱和度100%。外周留置16G静脉套管针,贴好体外除颤电极板后行桡动脉穿刺。
07:51 桡动脉穿刺:有创动脉压95/71mmHg。
07:56 麻醉诱导:依次给予依托咪酯14mg、罗库溴铵100mg,缓慢小剂量推注舒芬太尼共100μg。给药7分钟左右气管插管,插管后吸入0.6%-0.8%浓度的七氟醚,即刻血压95/57mmHg,心率83次/分。
08:06 颈内静脉穿刺置管:进行体温和BIS监测,颈内静脉植入9F鞘管和漂浮导管,锁骨下静脉穿刺置入7F三腔中心静脉导管,漂浮导管检测即刻肺动脉压80/36mmHg,肺动脉楔压49mmHg。
08:10 右锁骨下静脉穿刺:连接维持药物10%氨甲环酸、右美托咪定、2%丙泊酚及罗库溴铵。
09:10 手术开始:连接心排量监测仪,抽取桡动脉血气混合静脉血氧饱和度,开始SvO₂监测。
麻醉诱导及相关工作完成后,放置食道超声探头,从心室大小和功能、瓣膜情况、分流情况及血栓情况四个方面进行转机前TTE评估。麻醉诱导后,左心室大小约71mm,估测EF值20%-25%,右心室游离壁运动稍减低,二尖瓣为功能性大量反流,三尖瓣微少量反流,主动脉瓣微量反流,无明显房室水平分流,心室和心房内无血栓。
(2)术中麻醉管理-CPB前
转机前麻醉管理采用慢诱导方式,维持适当镇静深度,避免肺动脉压进一步升高,泵入小剂量肾上腺素(0.02-0.03μg/kg/min)维持血流动力学稳定,提前备好体外循环机器,做好快速启动准备。此类患者术前可能因肝素桥接治疗或多种途径肝素持续暴露致抗凝血酶Ⅲ水平降低,需警惕肝素抵抗。
09:30 全量肝素。
09:36 ACT 202S。
09:37 再次给予全量肝素400U/kg,我院无ATIII浓缩物,联系血库,再次确认备血浆情况,备好取血单。
09:42 ACT 425S。
09:49 体外循环开始。
(3)体外循环
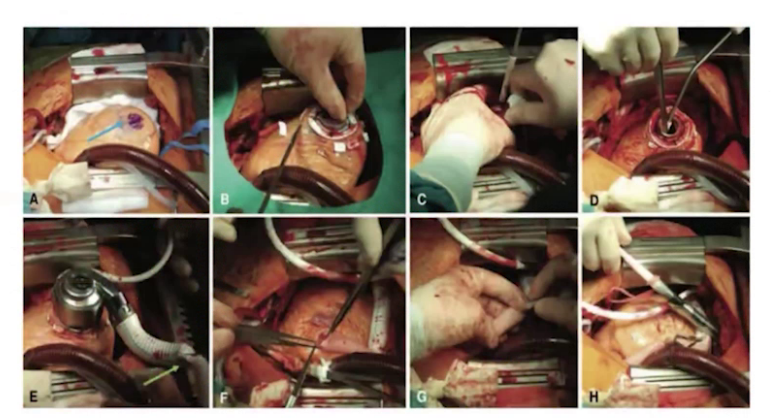
10:30 开始复温:泵注0.05μg/kg/min肾上腺素、硝酸甘油1μg/kg/min及新活素50μg/h。
10:56 开放升主动脉。
10:57 自动复跳。
停机前TEE评估无气体,泵头及流出导管位置良好,调节过程中监测心室大小、室间隔形态及心功能,最终转速设为2700转,左室大小从术前71/72降至67左右,右心功能较术前稍有改善。
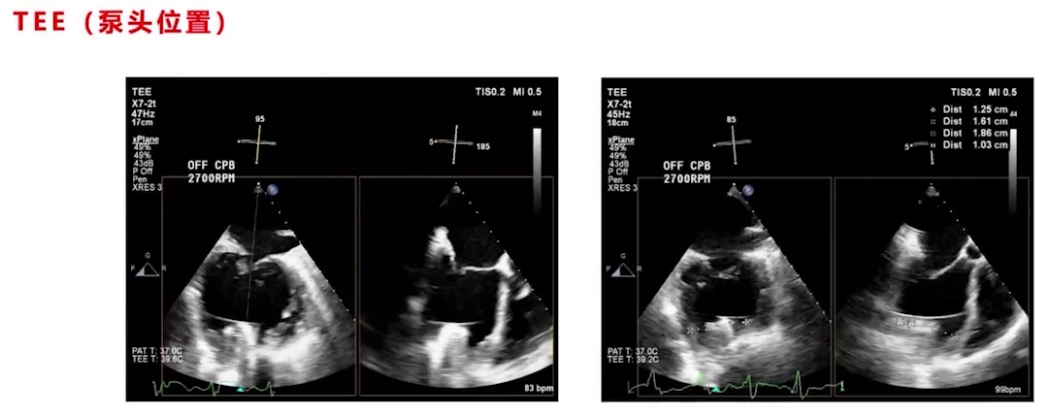
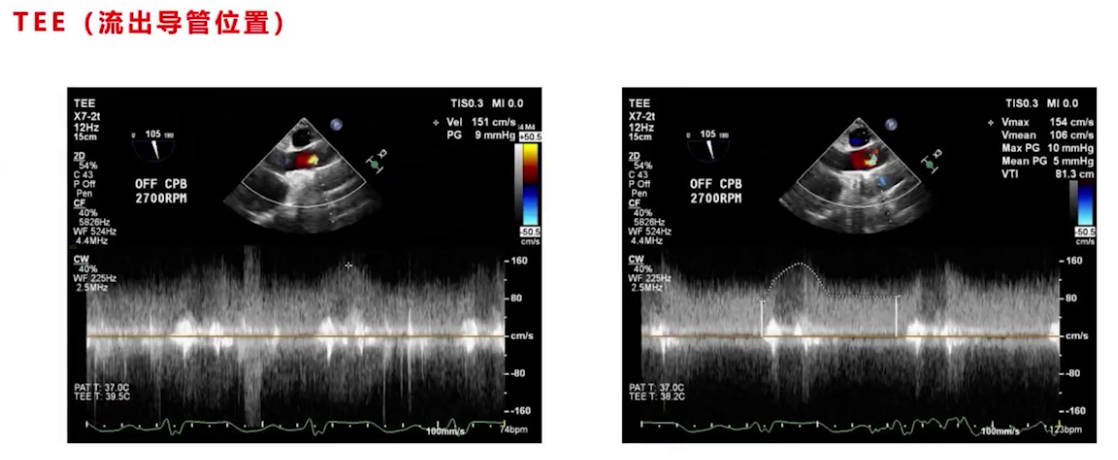
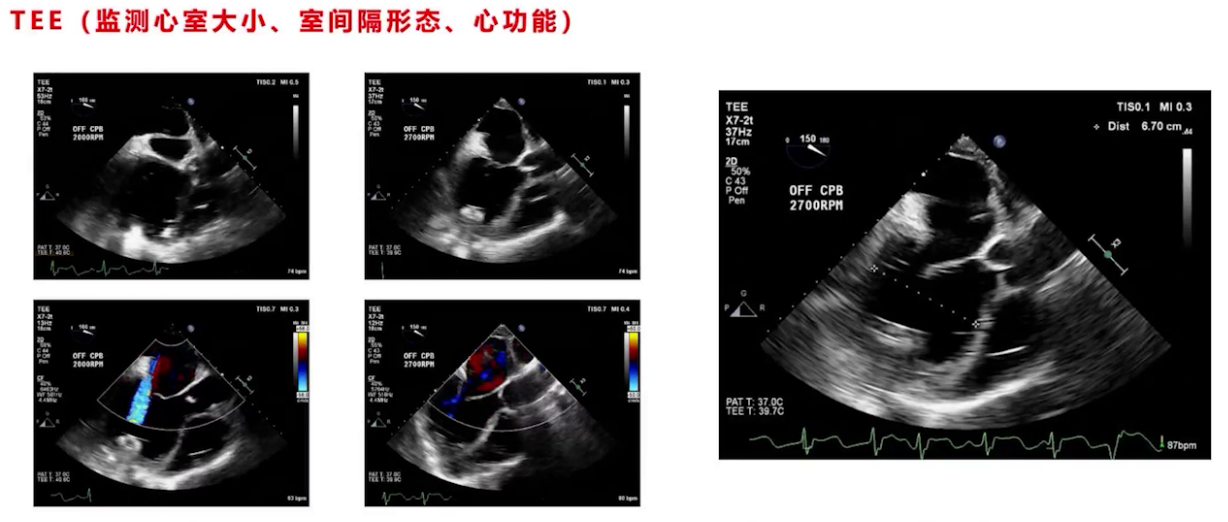
(4)CPB停机后
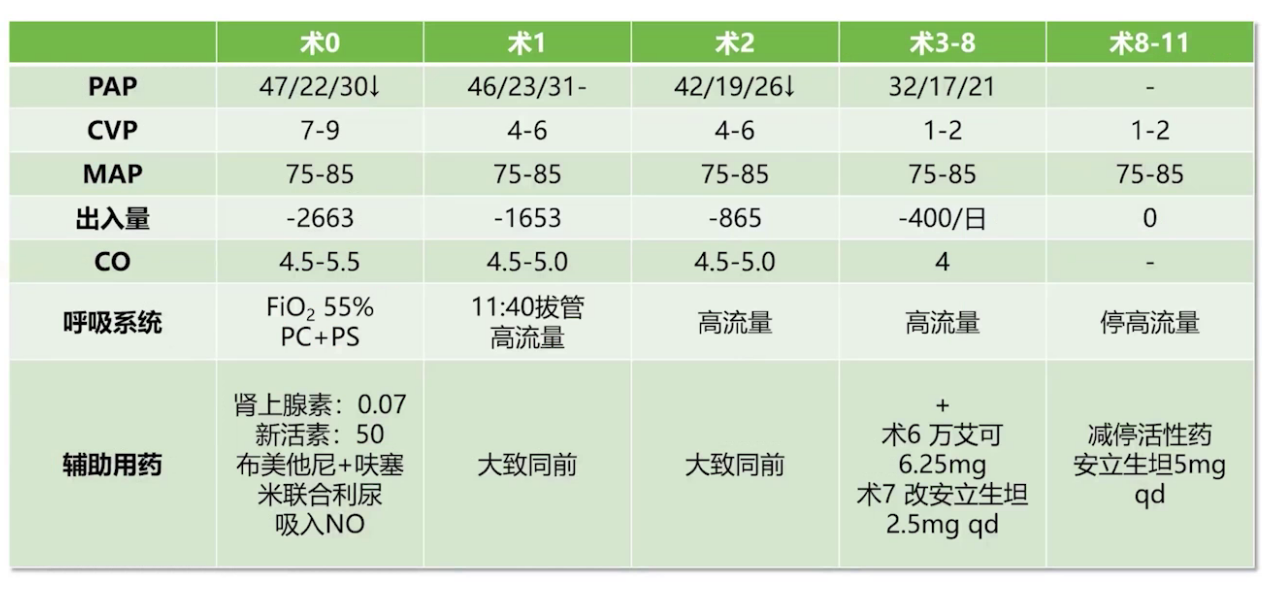
11:05 体外循环结束,肾上腺素泵注剂量0.07-0.08μg/kg/min维持右心功能,吸入一氧化氮降低肺动脉压,开始CVP监测,维持MAP 75-85mmHg,CVP持续偏高12-14mmHg,肺动脉压较术前稍降低,约50/24mmHg。
连续检测TEE。
围手术期输入纤维蛋白原1g、凝血酶原复合物600单位、血小板1个治疗量、血浆600ml,术后血气满意。除血制品外,总入量晶体1100ml、预充1500ml、回收180ml,出量超滤1000ml,尿量转前、转中、转后分别为2100ml和800ml,出血540ml。
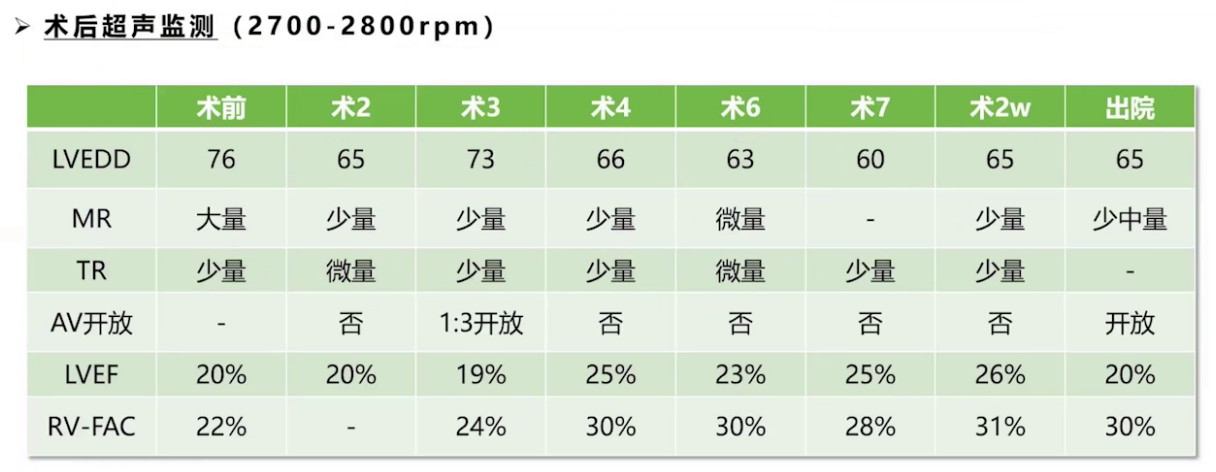
术后进行联合利尿、负平衡管理,持续吸入一氧化氮,肺动脉压逐步下降。术后第7天加用口服安立生坦2.5mg QD降肺压治疗,第8天肺压降至32/7mmHg。循环系统方面,CO和MAP维持满意水平,CVP逐渐降低,术后第11天完全减停血管活性药。呼吸系统方面,术后第1天11点40分拔除气管插管,进行一段时间高流量吸氧。超声检测显示术后左心室大小逐步减小,右心功能逐渐恢复,二尖瓣反流量逐渐减少,三尖瓣反流量消失,出院时主动脉瓣1:1开放,左室舒张末期内径65mm,射血分数20%,右室面积变化分数30%,患者术后27天出院。
查看更多
专家点评
终末期心力衰竭在全球范围内面临着患病率与死亡率双高的沉重负担。终末期心衰患者病情反复、多次住院,生存率极低。在治疗方面,传统手段面临显著瓶颈。2021年欧洲心脏病学会心衰指南推荐的“新四联疗法”对终末期心衰疗效有限,其1年期死亡率仍高达23%,再住院率达47%。作为潜在根治手段的心脏移植,则因供体严重受限而无法满足海量需求,2023年全国仅完成941例。
左室辅助装置(LVAD)技术的出现与发展,为终末期心衰患者提供了至关重要的“生命支撑”。该技术历经三代迭代,从1963年的首台气动式装置,发展到如今的第二代、第三代产品,如HeartMate III以及国产的同心、离心辅助泵。新一代装置具有泵体更小、血液相容性更高等优势。LVAD已成为终末期心衰的重要治疗选择,兼具四大临床适应证——作为心脏移植前的过渡治疗、作为严重心衰的替代治疗、辅助心脏功能恢复以及作为急性期的救治过渡。临床实践已证实其显著价值,目前使用二代、三代LVAD的患者1年期生存率可达80%以上。
LVAD植入患者的围术期管理,其核心在于术前的精准评估与贯穿全程的多学科协作。评估需系统全面:在心血管系统方面,应重点排查心律失常、瓣膜疾病及心内解剖异常,并评估有创血流动力学、右室功能、冠脉状况及存活心肌;在非心血管系统方面,需涵盖呼吸、神经、肝肾功能,并尤其重视感染状态的评估与防控。同时,患者的营养状态与恶性疾病病史也不容忽视。整个诊疗过程,从术前评估、术中操作到术后ICU过渡,都必须依靠多学科团队紧密协作,以全程把控治疗质量,有效降低并发症风险。