查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





全球糖尿病疾病负担沉重,中国更是高居首位。胰岛素治疗是糖尿病患者控制高血糖、降低并发症风险的重要手段。胰岛素治疗方案的选择是以患者为中心,综合考虑多种因素,在尽可能减少低血糖风险的前提下,科学合理地给予胰岛素品种和用药方案。
以患者为中心,中国方案贴近中国临床
国际糖尿病联盟(IDF)于 2019 年发布的全球糖尿病地图(第9版)数据显示,全球糖尿病患病人数不断上升,平均增长率达51%。而在目前4.63亿患者中,中国糖尿病患者占1.164亿,居全球首位,且这一数字仍在大幅上升[1]。中国糖尿病相关医疗支出约1090亿美元,仅次于美国。然而,在糖尿病造成的巨大经济负担中,中国患者人均费用不及发达国家,糖尿病治疗状况亦并不令人满意[1]。中国慢性病及其危险因素监测研究显示,糖尿病总体知晓率仅36.5%,治疗率仅32.2%,达标率不足50%[2]。亦有研究显示,中国患者常因口服药物疗效不佳而更换药物[3],其起始胰岛素治疗时机偏晚[4],且基础胰岛素应用不足[5]。
2020年发布的“基础胰岛素临床应用常见问题指导建议——三十三问”(以下简称“三十三问”)[6]与既往指南信息传递模式略有区别,行文采用问答形式,贴近临床实际,更易于理解和掌握,文中全面强调基础胰岛素在临床实践中的重要作用和规范使用方法。对于基础胰岛素应用中关注的重点内容,包括多种常用口服降糖药如何选择,基础胰岛素以及基础胰岛素联合餐时胰岛素的启用时机、起始剂量、剂量调整等,均分别给予详细阐释。值得注意的是,对于新型超长效基础胰岛素类似物的应用,文中提供了翔实的应用指导和参考。
安全是保障,疗效是关键,
高效平稳控糖是宗旨
自基础胰岛素问世以来,其剂型、浓度、纯度、给药途径等不断推陈出新,为糖尿病患者带来更多的治疗选择。首个长效胰岛素——精蛋白锌胰岛素(PZI)于 1936 年问世。1946年,中效中性鱼精蛋白锌胰岛素(NPH)诞生。2004年,首个长效重组人胰岛素类似物获批使用[7]。2017 年,新一代超长效人胰岛素类似物——德谷胰岛素在中国上市[8]。随着胰岛素的更迭,越来越多基础与临床研究证实,基础胰岛素通过抑制肝糖输出抑制糖原和脂肪分解,保证每餐间和夜间血糖正常平稳,同时在空腹状态下与升糖激素相互制衡,从而控制空腹血糖,在糖尿病治疗中发挥重要作用,更有效实现血糖控制。胰岛素的发展历史,不仅是人类对于有效控糖做出不懈努力的拼搏史,更是为安全平稳控糖所付出的奋斗史。在有效降糖的同时,如何减少低血糖风险,减少降糖疗效变异性等,始终是糖尿病领域研究人员与临床医生面对的重大课题。在新发布的“三十三问”中,同样也对这一问题进行了阐述。
血糖变异性指血糖水平在其高峰和低谷之间变化的不稳定状态,包括日内变异性和日间变异性。多数研究显示,血糖变异性可预测低血糖风险[9-11]。SWITCH 研究事后分析亦得出结论,日间空腹血糖变异性增加,将增加低血糖发生风险[11]。DEVOTE 研究显示,随着日间空腹血糖变异性增加,严重低血糖、主要心血管不良事件(MACE)以及全因死亡率均显著增加(图 1)[12]。
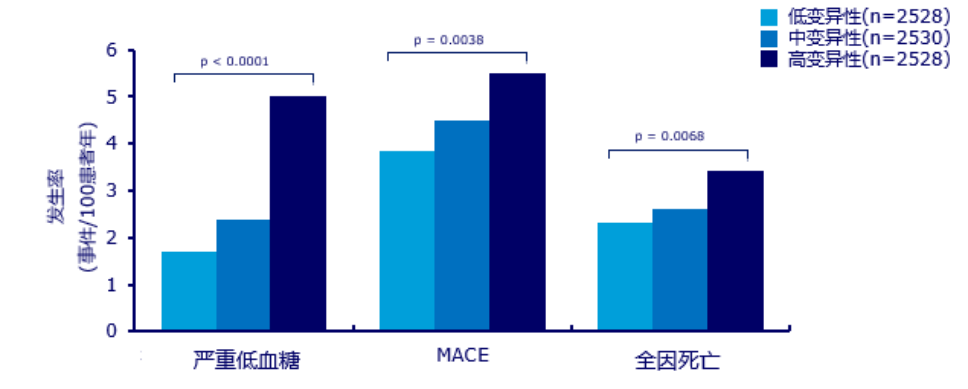
图1. 日间空腹血糖变异性与严重低血糖、MACE 和全因死亡关系
而在多项心血管临床研究中,包括LEADER、ACCORD、ADVANCE等,均明确显示了严重低血糖与MACE、全因死亡等不良临床结局之间具有显著相关性[13-15]。DEVOTE 研究亦揭示了严重低血糖与全因死亡、心血管死亡相关[16]。因此,减少血糖变异性,从而减少低血糖,降低MACE和全因死亡率,是基础胰岛素治疗中必须考虑的问题。而超长效人胰岛素类似物的出现,则使得血糖变异性的控制得到长足进步,可更好减少低血糖发生,有效改善临床结局[17]。
综上可见,血糖变异性对于低血糖风险预测至关重要,关系着患者预后。而基础胰岛素作为控糖的有力药物,在强调血糖达标的同时,亦不应忽视其使用期间的血糖变异性。现有基础胰岛素由于分子结构、延长机制、长效作用时间等存在差异,在降糖疗效变异性上表现不同。以已问世的超长效人胰岛素类似物德谷胰岛素为例,其去除了人胰岛素分子B链第30位苏氨酸,通过谷氨酸将一个16碳脂肪二酸侧链连接于B29赖氨酸。使用苯酚和锌,将德谷胰岛素在制剂中形成双六聚体。皮下注射后,随着苯酚快速弥散,德谷胰岛素双六聚体两端打开,形成可溶性多六聚体长链,从而使德谷胰岛素在注射部位形成胰岛素储库,伴随锌离子缓慢释放,多六聚体长链末端解离出德谷胰岛素单体,单体吸收入血后,发挥平稳持续的降糖作用[18]。
在糖尿病患者中,通过正常血糖钳夹试验进行的随机、对照、交叉、单中心临床研究显示,与甘精胰岛素相比,德谷胰岛素24小时降糖作用曲线平坦,降糖疗效分布更为平均[19],德谷胰岛素日内降糖疗效变异性较甘精胰岛素降低40%,而日间降糖疗效变异性仅为甘精胰岛素的1/4(20% vs 82%,P<0.0001)[20-21] 。因此,在“三十三问”中,对超长效人胰岛素类似物作用机制、低血糖发生风险、疗效、心血管安全性、肿瘤风险以及适用人群等,加以专门论述[6],临床值得推广。
总结
基础胰岛素的起始和应用,应在临床上受到更多重视,以得到更为规范的药物使用。如何在满足血糖达标的情况下,降低降糖疗效的变异性,减少低血糖的发生风险,值得每一位临床学者思考和探索。
*本文由中山大学附属第三医院曾龙驿教授审校.
参考文献
[1] International Diabetes Federation. IDF Diabetes Atlas, 9th edn.?Brussels, Belgium: International Diabetes Federation, 2019.
[2] Wang L, et al. Prevalence and Ethnic Pattern of Diabetes and Prediabetes in China in 2013. JAMA. 2017 Jun 27;317(24):2515-2523.
[3] Linong Ji, et al. China type 2 diabetes treatment status survey of treatment pattern of oral drugs users. J Diabetes. 2015;7(2):166-73.
[4] 纪立农等.使用口服降糖药血糖控制欠佳的中国2型糖尿病患者起始胰岛素治疗现.中国糖尿病杂志. 2011; 19(10):746-51.
[5] Linong Ji, et al. Comparative effectiveness and safety of different basal insulins in a real-world setting. Diabetes ObesMetab. 2017 Aug;19(8):1116-1126.
[6] 中华医学会糖尿病学分会神经病变学组. 基础胰岛素临床应用常见问题指导建议——三十三问. 中华糖尿病杂志. 2020,12(5); 289-296.
[7] 郭立新. 基础胰岛素的历史变迁:更长、更稳、更安全. 药品评价. 2018, 15(11): 12-14,33.
[8] 吉梅. 首个超长效基础胰岛素类似物诺和达(R)(德谷胰岛素注射液)在中国获得上市批准. 糖尿病之友. 2017, (11): 68.
[9] Yongming Qu et al. Rate of hypoglycemia in insulin-treated patients with type 2 diabetes can be predicted from glycemic variability data. Diabetes Technol Ther. 2012;14(11):1008-12.
[10] Yoshifumi Saisho et al. Relationships among different glycemic variability indices obtained by continuous glucose monitoring. Prim Care Diabetes. 2015;9(4):290-6.
[11] J Hans DeVries, et al. Day-to-day fasting self-monitored blood glucose variability is associated with risk of hypoglycaemia in insulin-treated patients with type 1 and type 2 diabetes: A post hoc analysis of the SWITCH Trials. Diabetes ObesMetab. 2019;21(3):622-630.
[12] Zinman B, et al. Day-to-day fasting glycaemic variability in DEVOTE: associations with severe hypoglycaemia and cardiovascular outcomes (DEVOTE 2). Diabetologia. 2018;61(1):48-57.
[13] Bernard Zinman, et al. Hypoglycemia, Cardiovascular Outcomes, and Death: The LEADER Experience. Diabetes Care. 2018;41(8):1783-1791.
[14] Denise E Bonds, et al. The association between symptomatic, severe hypoglycaemia and mortality in type 2 diabetes: retrospective epidemiological analysis of the ACCORD study. BMJ. 2010;340:b4909.
[15] Sophia Zoungas, et al. Severe hypoglycemia and risks of vascular events and death. N Engl J Med. 2010;363(15):1410-8.
[16] Thomas R Pieber, et al. DEVOTE 3: temporal relationships between severe hypoglycaemia, cardiovascular outcomes and mortality. Diabetologia. 2018;61(1):58-65.
[17] M Rodacki, et al. The potential effect of ultra-long insulin degludec on glycemic variability. Diabetes Res Clin Pract. 2017;133:92-103.
[18] Sami N Nasrallah, et al. Insulin Degludec, The New Generation Basal Insulin or Just another Basal Insulin? Clin Med Insights Endocrinol Diabetes. 2012;5:31-7.
[19] Heise T, H?velmann U, Nosek L, et al. Comparison of the Pharmacokinetic and Pharmacodynamic Profiles of Insulin Degludec and Insulin Glargine[J]. Expert Opin Drug MetabToxicol, 2015, 11(8): 1193-1120.
[20] Heise T, Kaplan K, Haahr HL. Day-to-Day and Within-Day Variability in Glucose-Lowering Effect Between Insulin Degludec and Insulin Glargine (100 U/mL and 300 U/mL): A Comparison Across Studies[J]. DiabetesSciTechnol, 2018, 12(2): 356-363.
[21] Heise T, Hermanski L, Nosek L, et al. Insulin Degludec: Four Times Lower Pharmacodynamic Variability Than Insulin Glargine Under Steady-State Conditions in Type 1 Diabetes[J]. Diabetes ObesMetab, 2012, 14(9): 859-864.
查看更多