查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





日前,《慢性乙型肝炎防治指南(2022版)》在《中华肝脏病杂志》发布。为帮助临床医生在慢性乙型肝炎的诊断、治疗和预防等方面做出合理决策,《中国医学论坛报》诚邀广大临床医生将临床实践中遇到的问题或困惑反馈给我们,我们将邀请肝病、感染领域顶级专家对问题进行针对性解答!
二
|病原学|
HBV属嗜肝DNA病毒科,其基因组为部分双链环状DNA,编码 HBsAg、HBcAg、HBeAg、病毒聚合酶和 HBx蛋白。HBV的抵抗力较强,但65 ℃中10 h、煮沸10 min或高压蒸汽均可灭活HBV。环氧乙烷、戊二醛、过氧乙酸和碘伏对HBV也有较好的灭活效果。
HBV通过肝细胞膜上的钠离子-牛磺胆酸-协同转运蛋白(sodium taurocholate cotransporting polypeptide,NTCP)作为受体进入肝细胞[18]。在细胞核内以负链DNA为模板形成共价闭合环状 DNA(covalently closed circular DNA,cccDNA)。cccDNA难以彻底清除,是导致慢性感染的重要机制之一。以cccDNA为模板转录而成的前基因组RNA(pregenome RNA,pgRNA)可释放入外周血,血清HBV RNA被认为与肝细胞内cccDNA转录活性有关。HBV可整合至宿主肝细胞基因组中,HBV整合被认为与HBsAg持续表达和HCC发生密切相关[19-20]。
HBV至少有9种(A型至I型)基因型和1种未定基因型(J型)[21]。我国以B基因型和C基因型为主。HBV基因型与疾病进展和干扰素α治疗应答有关。HBV突变率较高,逆转录酶区的突变多与核苷(酸)类似物[nucleos (t)ideanalogues,NAs]耐药有关,前S/S区、基本核心启动子区、前C/C区的部分突变可能与发生急性肝功能衰竭和HCC有关[22]。
三
|自然史及发病机制|
1. 自然史:HBV感染的自然史主要取决于病毒和宿主相互作用,其中感染HBV时的年龄是影响慢性化的主要因素之一。新生儿及1岁以下婴幼儿的HBV感染慢性化风险为90%[23],而成人HBV感染慢性化风险<5%[24]。
慢性 HBV 感染自然史的划分主要依据病毒学、生物化学及组织学特征等进行综合考虑。为便于理解,一般将慢性 HBV 感染划分为 4 个期[25-26] ,即 HBeAg 阳性慢性HBV 感染( 也称免疫耐受期 、慢性 HBV 携带状态)、HBeAg 阳性 CHB( 也称免疫清除期 、免疫活动期 )、HBeAg阴性慢性HBV感染(也称非活动期、免疫控制期、非活动性HBsAg携带状态)和HBeAg阴性CHB(也称再活动期),见表2。
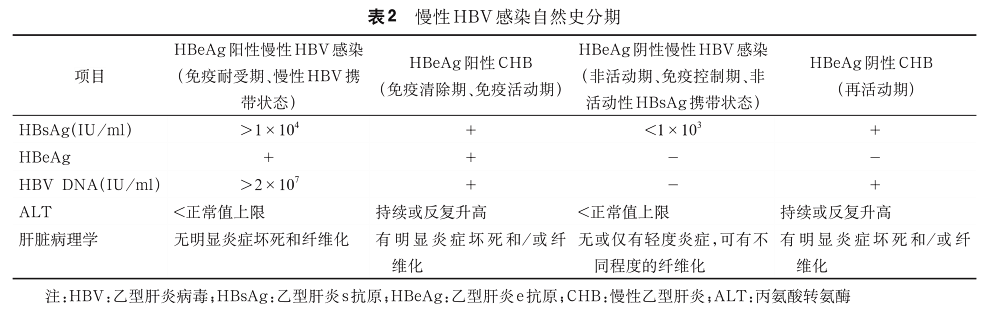
但是,以下三点值得注意:一是尽管自然史分期曾采用免疫学概念来描述,但尚缺乏直接的免疫学证据支持和免疫学指标界定,目前所采用的病毒学、生物化学及组织学指标也难以对所有的感染者进行明确分期。二是并非所有的HBV感染者都会序贯出现这4期。例如,青少年或成年时期感染HBV,多无既往所称“免疫耐受期”,而直接进入既往所称“免疫清除期”;HBeAg阴性CHB可以从HBeAg阳性CHB直接发展而来,而并不一定经过“非活动期”。三是慢性HBV感染的自然史分期名称与临床诊断名称、CHB抗病毒治疗的适应证并不完全一致。
HBeAg阳性 CHB患者可出现自发性 HBeAg血清学转换,年发生率约为 2%~15%。年龄<40 岁、ALT 升高、HBV基因A型和B型者发生率较高[27]。HBeAg血清学转换后,每年约有0.5%~1.0%发生HBsAg清除。研究显示,HBsAg转阴 10年后,约 17.8%的患者血清 HBV DNA 仍为阳性[28]。>50岁或已有肝硬化或合并HCV或丁型肝炎病毒(hepatitis D virus,HDV)感染者,即使HBsAg消失,仍有发生HCC的可能性[29-30]。
未经抗病毒治疗CHB患者的肝硬化年发生率为2%~10%,危险因素包括宿主(年龄较大、男性、发生HBeAg血清学转换时>40 岁、ALT 持续升高),病毒(HBV DNA>2 000 IU/ml、HBeAg 持续阳性、C 基因型),合并 HCV、HDV或HIV感染,以及合并其他肝损伤因素(如嗜酒或肥胖等)[31-32] 。代偿期肝硬化进展为失代偿期的年发生率为3%~5%,失代偿期肝硬化5年生存率为14%~35%[31]。
非肝硬化 HBV 感染者的 HCC 年发生率为 0.2%~1.0%[31-33]。肝硬化患者HCC年发生率为3%~6%。年龄>40岁、男性、肝硬化、有HCC家族史、HBV高水平复制、饮酒、吸烟、合并糖尿病、肥胖、接触黄曲霉毒素等均与HCC高发相关[31,34-35]。
值得注意的是,部分未经治疗的慢性HBV感染者随访1年,按其HBV DNA、ALT水平及组织学均难以明确归于以上4期,在文献中被称为“不确定期”慢性HBV感染者,约占28%~55%[36-38]。所谓“不确定期”患者,并不是指他们处于一个独立的期,而是指他们难以被明确分期。主要包括不能明确区分HBeAg阳性慢性HBV感染者与HBeAg阳性CHB患者,以及不能明确区分HBeAg阴性HBV感染者与HBeAg阴性CHB患者。相较于真正的慢性HBeAg阳性感染者(也称免疫耐受期)或HBeAg阴性的HBV感染者(也称非活动期),这部分患者疾病进展风险相对较高,因而可能也需要抗病毒治疗[36]。本次指南修订后,对自然史划分标准更加明确,所谓“不确定期”患者的比例会大幅度减少,更有利于扩大抗病毒治疗人群。
2. 发病机制:慢性HBV感染的发病机制较为复杂,迄今尚未完全阐明。HBV不直接破坏肝细胞,病毒引起的免疫应答是导致肝细胞损伤及炎症坏死的主要机制,而炎症坏死持续存在或反复出现是慢性HBV感染者进展为肝硬化甚至HCC的重要因素。
非特异性(固有)免疫应答在HBV感染初期发挥重要作用,并启动后续特异性(适应性)免疫应答[39-40]。HBV可依托自身HBeAg、HBx等多种蛋白质成分,干扰多种信号转导途径,从而抑制非特异性免疫应答的强度。CHB患者常表现为外周血中髓样树突状细胞(myeloid dendritic cell, mDC)和浆样树突状细胞(plasmacytoid dendritic cell,pDC)频数降低,且mDC成熟障碍,pDC产生干扰素α能力明显降低,从而导致机体直接清除病毒和诱生HBV特异性T淋巴细胞的能力下降,不利于病毒清除[41]。
HBV特异性免疫应答在清除HBV中起主要作用[42] 。CD8 + 细胞毒性T淋巴细胞可诱导受HBV感染的肝细胞凋亡,也可通过分泌干扰素γ抑制肝细胞内的HBV基因表达和复制[43]。慢性感染时,HBV特异性T淋巴细胞易凋亡,增殖能力和产生细胞因子能力均显著降低,从而形成功能耗竭,这可能是导致HBV持续感染的机制之一[44]。目前认为,HBsAg特异性细胞毒性T淋巴细胞数量缺乏和/或功能不足,是导致慢性HBV感染者发生免疫耐受或免疫应答不充分的重要原因[45]。
内容节选自《慢性乙型肝炎防治指南(2022年版)》
原文刊发于《中华肝脏病杂志》, 2022, 30(12): 1309-1331.
查看更多