查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





65岁老年女性,主诉反复发作低血糖20年余。
患者自诉反复发作低血糖及其相关精神症状20年余,期间一直以“癫痫”为病因治疗。2020.4.21外院空腹胰岛素42.58mU/L,C肽7.0ug/L;腹部增强CT提示:十二指肠降部占位,考虑间质瘤可能。为求进一步治疗,门诊以“胰头占位,NET可能”收入院。
按“癫痫”治疗20余年。2010年起口服氨磺必利、氯硝西泮,2012年改用富马酸喹硫平至今。余无特殊。
查体:无特殊。
血常规:白细胞9.8×10⁹/L,血红蛋白107g/L。
尿常规:正常。
血生化:生长抑素4.65μg/mL,胰岛素507pmol/L,C肽2.91nmol/L,夜间血糖2.05mmol/L;肝肾功能正常,甲状腺功能偏低,C反应蛋白21.6mg/L。
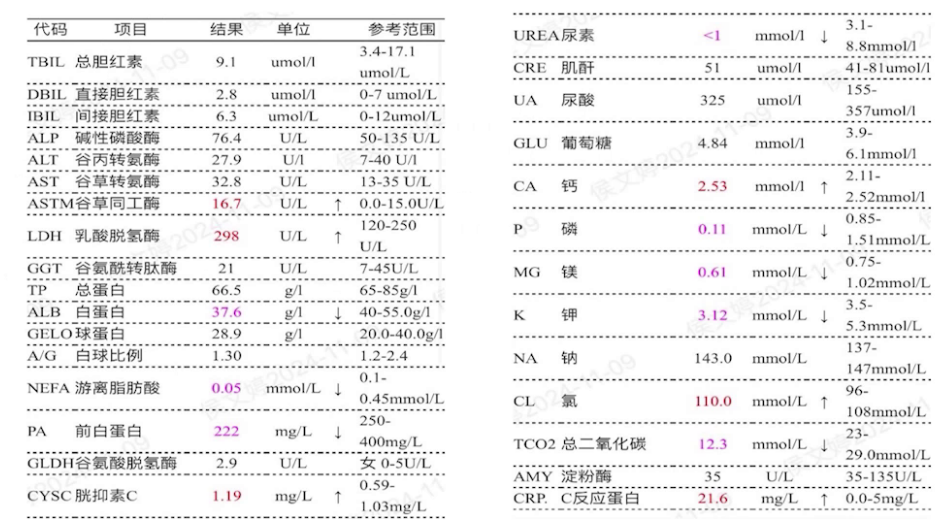
心电图:室上性心动过速,187次/分,左胸导联低电压。
超声心动图:各项测量指标正常,射血分数62%。
腹部CT:十二指肠降部占位,考虑神经内分泌瘤或间质瘤可能,肝脏多发囊肿,胆囊胆汁淤积,双肾多发小囊肿,双肺下叶斑片影。
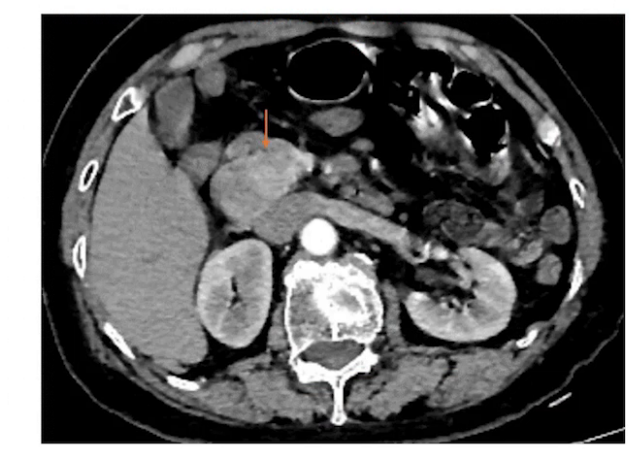
胰头占位神经内分泌肿瘤
胰岛细胞瘤切除术
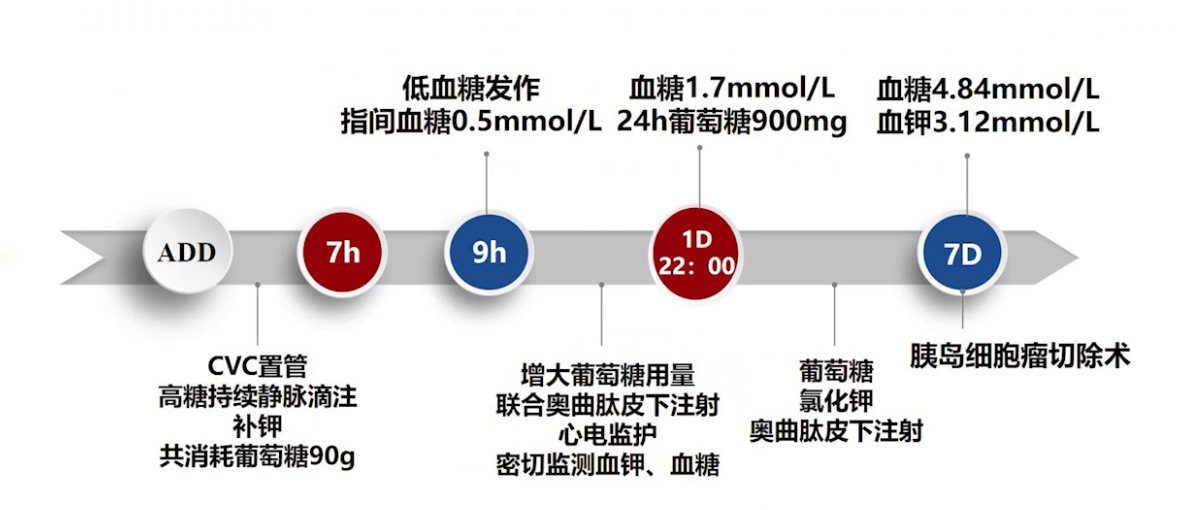
(1)原发病评估:监测血糖、血钾q1h,术前24h内共计补糖1170g,氯化钾9g。
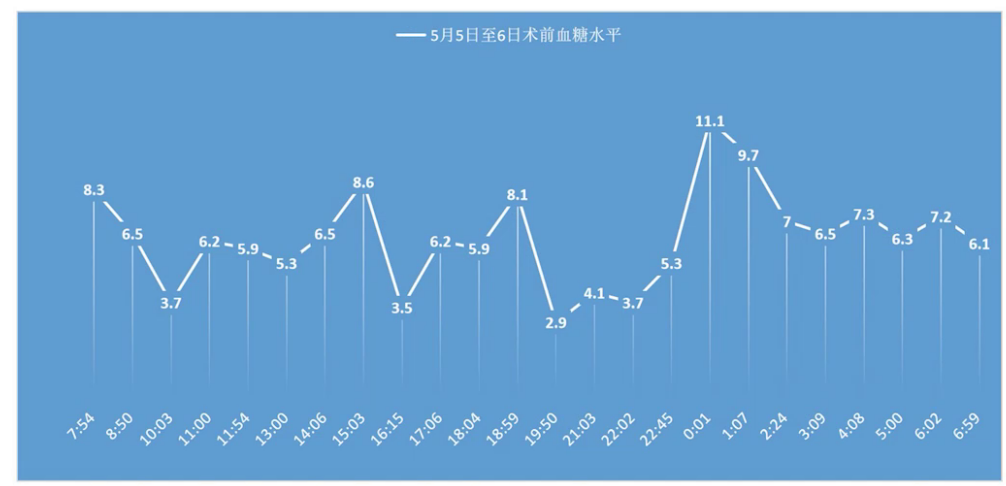
(2)气道评估:张口度可、麦氏评分Ⅱ级。
(3)拟麻醉方式:全身麻醉+术后多模式静脉镇痛。
(1)患者入室,烦躁声嘶,呼吸频率25次/分钟,双肺呼吸音清,血压150/80 mmHg,心率108次/分,窦性心律,氧饱和度98%。外科疑低血糖,予口服糖水及高糖泵补糖。
(2)行左侧桡动脉穿刺置管监测有创动脉血压,动脉血气分析提示pH 7.25,PaCO₂ 14mmHg,PaO₂ 129mmHg,K⁺ 2.6mmol/L,血糖8.4mmol/L,乳酸10.5mmol/L,HCO₃⁻ 6.1mmol/L,标准碳酸氢根10.1mmol/L,BE -19,血红蛋白9.3g/dL,提示代谢性酸中毒合并呼吸性碱中毒。

(3)常规麻醉诱导后顺利建立人工气道,采用静脉复合麻醉维持。
麻醉诱导:咪唑1mg、丙泊酚3.0μg/ml、瑞芬1ng/ml、舒芬20μg、顺式阿曲库铵14mg。
麻醉维持:瑞芬太尼、丙泊酚、地氟烷静吸复合维持,按需追加舒芬太尼、顺式阿曲库铵。
术中血气分析显示,患者入室即存在代谢性酸中毒合并呼吸性碱中毒,血钾2.6mmol/L,血糖8.4mmol/L,乳酸10.5mmol/L,予以补钾并停高糖。之后第二个血气提示血糖27.4mmol/L,考虑内源性胰岛素来源大量阻断,开始补充胰岛素、纠酸补碱,10:14血糖降至7.5mmol/L,停胰岛素后血糖仍继续下降,最低至2.1mmol/L。最终行胰岛素瘤剜除术、复杂肠粘连松解术、胆囊切除术、胆总管探查T管引流术,手术持续3个半小时,间断使用胰岛素12单位,术中补充晶体液1500ml,胶体500ml,碳酸氢钠750ml,20%白蛋白100ml,术中出血200ml,尿量300ml。考虑患者内环境不稳定,术后带管入ICU。

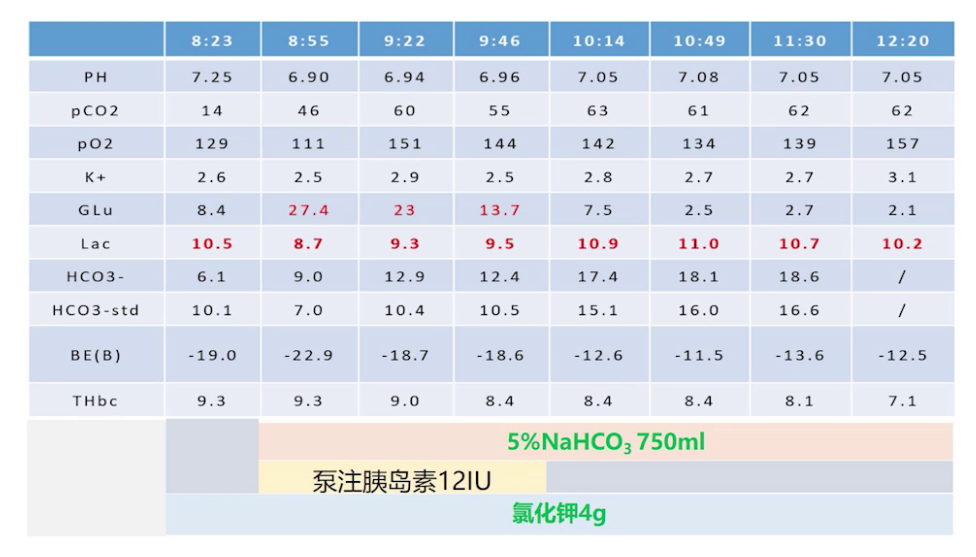

(4)术后情况
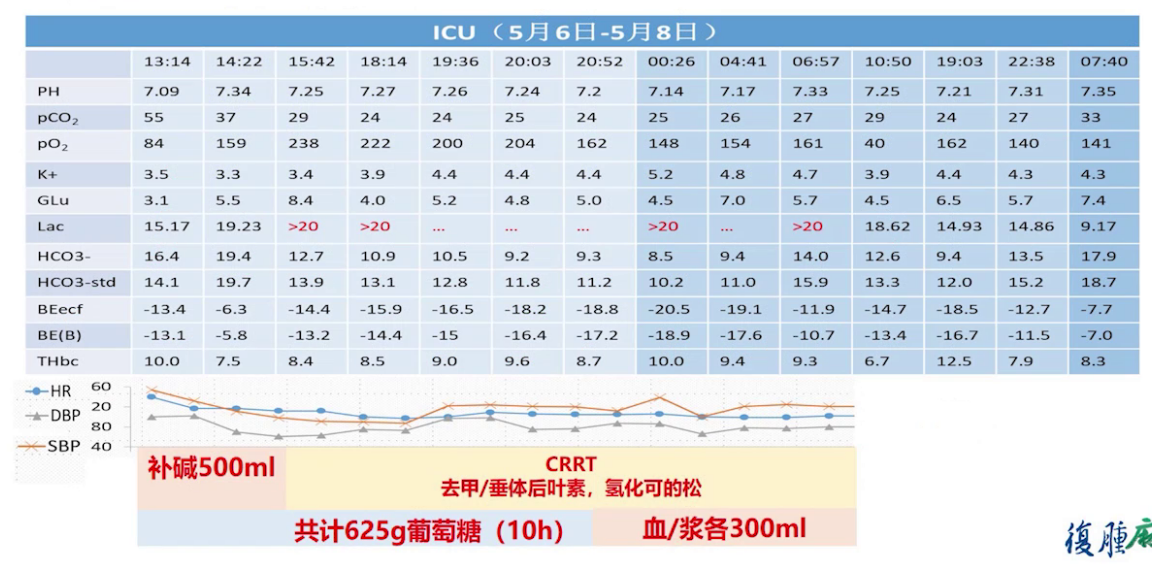
入ICU后动脉血气显示血糖3.1mmol/L,血钾3.5mmol/L,血乳酸15.17mmol/L,予以纠酸补钾补糖对症支持治疗,手术当晚10点停高糖并纠正血红蛋白至10g/dL。入ICU后血乳酸持续升高,予以CRRT持续治疗,术后第2天早上血乳酸降至10mmol/L以下。
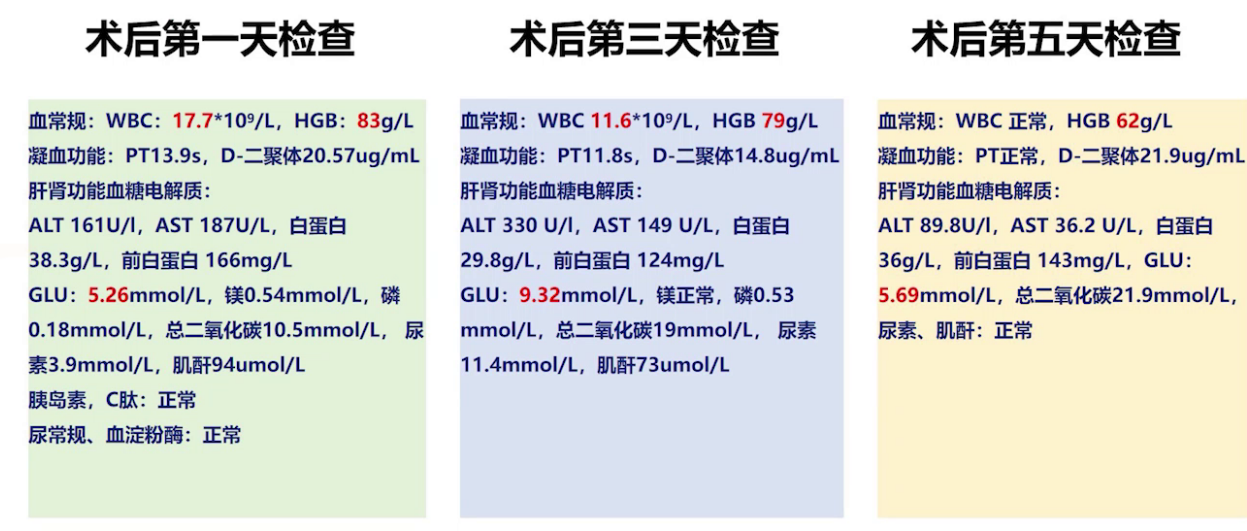
术后即刻尿常规基本正常,肌酐正常,转氨酶升高一倍,血糖3.26mmol/L,血钾3.73mmol/L。
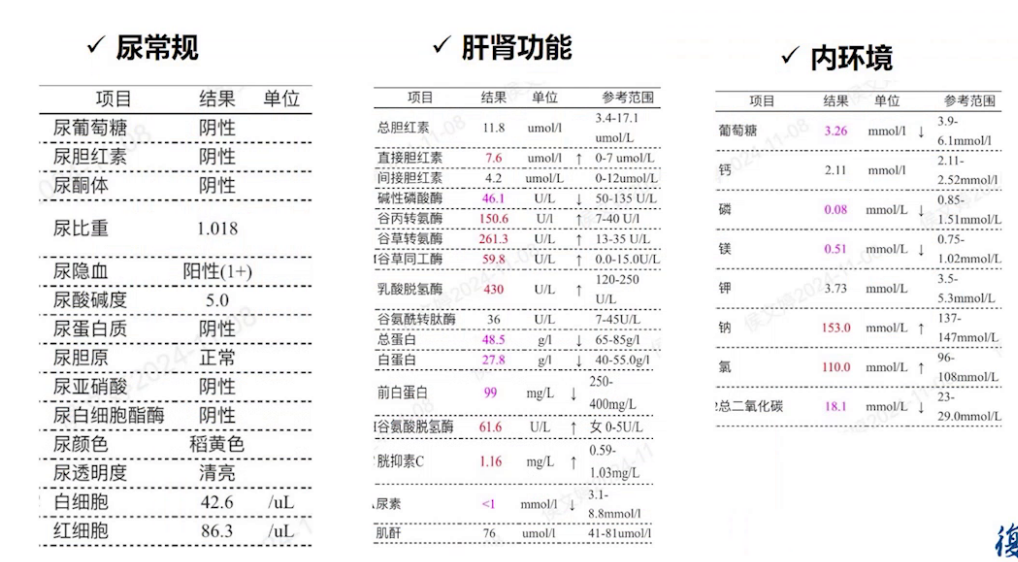
术后第1天白细胞17.7×10⁹/L,术后第2天逐渐下降,至术后第5天恢复正常;术后第1天血红蛋白8g/dL左右,术后第3天转氨酶达高峰,肌酐轻度升高;术后第1天胰岛素、C肽、尿常规、血淀粉酶均正常;PCT高峰期为术后第2天;C肽高峰期为术后第3天;心肌损伤指标逐渐改善。
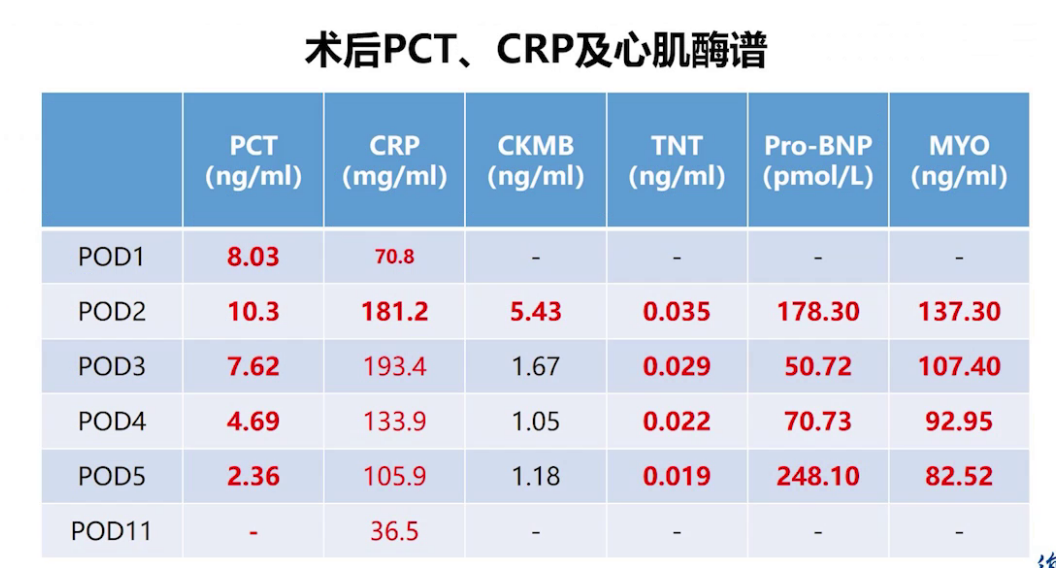
术后痰液引流液细菌和真菌培养均为阴性。
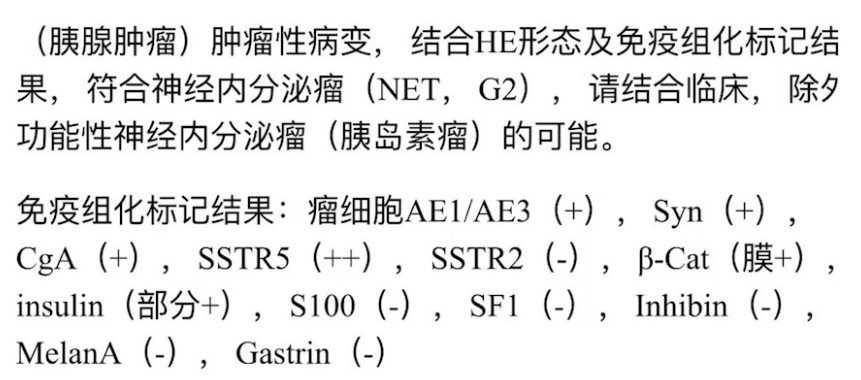
术后病理:提示胰腺肿瘤性病变,肿瘤大小为5cm×4cm×2.5cm,符合神经内分泌瘤表现。
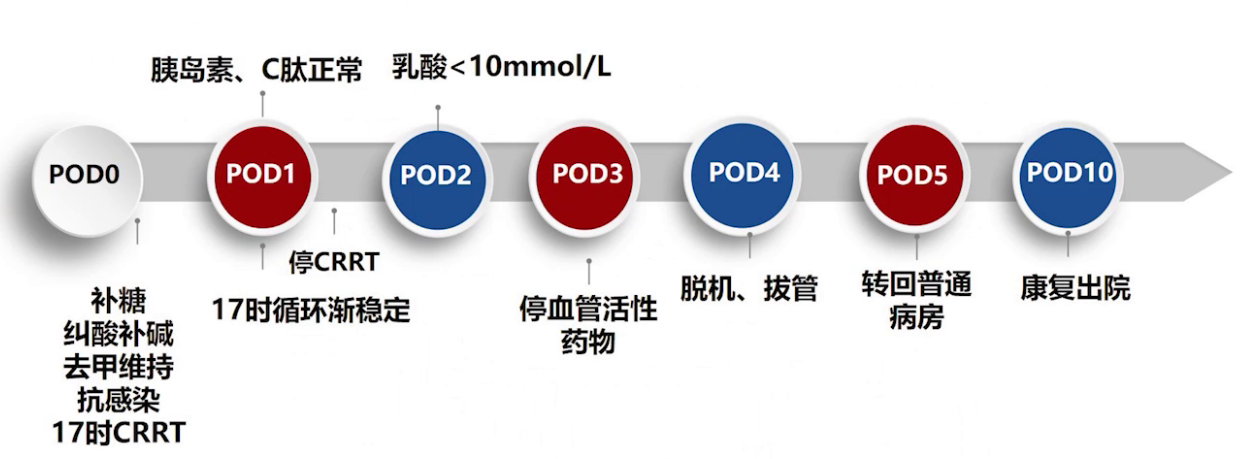
术后当天予以补糖、纠酸、补碱、去钾维持抗感染,术后5个小时开始进行CRRT治疗,术后第一天早晨撤机,术后第1天胰岛素及C肽水平正常,术后第2天早晨乳酸降至术前水平,第3天停血管活性药物,第4天过渡期拔管,第5天转回普通病房,术后第10天康复出院。
查看更多
专家点评
胰岛细胞瘤是胰腺神经内分泌肿瘤的一种,其核心临床特征在于胰岛素过量分泌所引发的低血糖综合征。长期反复的低血糖发作可导致肥胖、脑功能不可逆损伤等严重后果,因此手术切除是主要的治疗方式。在此过程中,维持围术期血糖稳定成为麻醉管理的核心目标。
术前准备阶段的首要任务是预防低血糖。应根据患者低血糖发作特点个体化补充葡萄糖,通常在术前2-3小时开始少量输注,避免用量过大而干扰术中对血糖变化的判断。对于重症低血糖患者,可静脉注射50%葡萄糖40-100ml,并视情况重复。用药管理需谨慎,除非患者异常焦虑,一般慎用术前镇静药物,以免掩盖低血糖的早期症状。手术当日早晨可考虑给予二氮嗪或奥曲肽,以减少术中肿瘤剥离时可能出现的胰岛素大量分泌。此外,还需对患者进行全面评估,特别关注肥胖可能带来的困难气道、睡眠呼吸暂停综合征及肺功能下降等问题,并做好相应气道准备。
术中麻醉方式可选择全身麻醉或硬膜外阻滞,但必须保证足够的麻醉深度、良好的肌松及镇痛效果。血糖的监测与调控是重中之重,应每15-30分钟监测一次血糖,目标维持在2.8-8.4 mmol/L之间。在肿瘤切除前需持续输注葡萄糖以维持血糖稳定;肿瘤切除后,则需根据血糖升高情况适时使用胰岛素。一个关键的术中判断方法是,在预计肿瘤切除前30分钟停止输注葡萄糖,仅输注平衡液。观察血糖变化是判断肿瘤是否被完全切除的重要指标,通常肿瘤切除后血糖会升至术前水平的2倍,或在1小时内达到5.6mmol/L,这提示肿瘤切除完全。药物选择上,宜选用对血糖影响较小的药物,如丙泊酚、舒芬太尼等,并维持血流动力学平稳。同时,需保证足够的通气量,维持正常的氧分压和二氧化碳分压,避免过度通气导致脑血流下降。
术后管理需持续监测血糖直至稳定。肿瘤切除后,胰岛素水平通常在20分钟内迅速下降,可能出现反跳性高血糖,此时需要输注胰岛素进行控制。此外,还需密切关注患者的酸碱平衡、电解质及乳酸水平。
本例患者术后出现的高乳酸血症,其核心成因值得深入分析。一方面,乳酸生成过多是主要原因。患者病程长达20年,瘤体较大,胰岛素水平偏高,术前为防止低血糖每日输注的葡萄糖量约为常人的4倍。过量的葡萄糖转化为丙酮酸后,远超机体有氧氧化的代谢能力,在乳酸脱氢酶作用下大量转化为乳酸。另一方面,患者的乳酸清除功能并未受损,肝肾功能正常,乳酸堆积纯粹是因为生成速度超过了机体的清除能力。肿瘤切除后,胰岛素水平骤降,反而可能进一步抑制丙酮酸的有氧氧化,导致乳酸持续堆积。针对这一情况,术后通过连续性肾脏替代治疗加速了乳酸的清除,约2天后乳酸水平恢复正常,患者最终顺利康复出院,未出现不良预后。