查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过






近来,SSC小组推荐,“对于接受机械通气的COVID-19肺炎患者,他们的治疗与ICU中其它急性呼吸衰竭的治疗类似[1]”。
COVID-19肺炎[2],尽管在大多数情况下都与ARDS柏林定义[3]相符,然而, 它的确是一种特殊的疾病,其最明显的特点就是:严重的低氧血症,而呼吸系统的顺应性却是接近正常的(在意大利北部的一项研究中,纳入了150例患者,经作者测量,超过半数患者具备上述特点,该结果还得到了数位同道进一步的确认)。
这样的特征,在以往的重度ARDS患者中是几乎没见过的。尽管这些患者有着相同的单一病因(SARS-CoV-2感染),但他们的临床表现却各不相同,分别有:呼吸正常(“安静”,伴低氧血症)或明显的呼吸困难;对一氧化氮有化应或无反应;严重的呼碱或正常/高碳酸血症;对俯卧位有反应或无反应。因此,同一疾病实际上表现出极其明显的不均一性。
根据我们对数例患者的详细观察,以及和经治疗医师的探讨,我们认为在急诊室就诊的COVID-19患者的表现不同是取决于以下3个因素之间的相互作用:
(1)感染的严重程度、宿主的反应、生理储备和基础疾病;
(2)病人接受辅助通气后低氧血症的改善变化情况;
(3)从发病到来医院就诊的间隔时间。这些因素之间的相互影响,导致了时间相关性疾病谱的两个主要“表型”:L型,其特点是弹性低(如:顺应性高),通气/血流比例低,肺重量小,以及较低的可复张性;H型,其特点是弹性高,右向左分流量大,肺重量大,以及可复张性高。
在早期,COVID-19肺炎具有以下特点:
▲ 弹性低 其肺顺应性接近正常则提示全肺的含气量接近正常[4]。
▲ 通气/血流比例(VA/Q)低 由于全肺的含气量几乎正常,但还存在低氧血症,其最好的解释可能是由于缺乏了低氧性血管收缩,从而导致血流灌注的调节缺失。因此,在这一阶段,肺动脉压是接近正常的。
▲ 肺重量小 CT检查仅发现有磨玻璃样密度改变,主要位于胸膜下,并且沿着肺裂分布。因此,肺的重量仅有轻度增加。
▲ 肺的可复张性低 不充气的肺泡量非常少;因此,其可复张性也就较低[5]。
为了概念化这些现象,我们假设了以下事件序列: 病毒感染导致局部胸膜下的肺间质水肿(磨玻璃样病变),特别是位于不同弹性的肺结构之间的部位,这些部位的应力和形变较为集中[6]。血管麻痹是严重低氧血症的原因。低氧血症的正常反应是增加分钟通气,主要是通过增加潮气量[7](高达15-20ml/kg)来实现,这与吸气相较负的胸内压力有关。在这些患者中,除低氧血症外,其它未确定的因素也明显刺激着患者的呼吸动力。不管怎样,肺顺应性几乎接近正常,这就可以解释为何有一些患者没有呼吸困难表现,呼吸轻松自如。分钟通气量的增加,导致了二氧化碳分压的下降。
疾病的演变:不同表型之间的转变
L型患者在一段时间内可能保持不变,随后出现改善或恶化。除了疾病本身的严重程度外,决定疾病演变的关键特征可能是,自主呼吸时胸腔内负压的强度与潮气量的增加之间的相关性。事实上,吸气相胸腔内负压,加上炎症所导致的肺通透性增加,二者相结合共同引起了肺间质水肿。
该现象最早是由Barach[8] 和Mascheroni[9]二人在实验中提出,最近被人们所认识,认为是导致患者自我肺损伤(P-SILI)的主要原因[10]。随着时间的推移,肺的重量随着肺水肿的加重而增加,又进一步加重了压力和重力依赖性肺不张。当肺水肿达到一定程度时,肺内气体容量就减小,在一定吸气压力下所产生的潮气量也相应减小[11]。在这个阶段,患者出现了呼吸困难,这反过来又会加重P-SILI。
疾病从L型转变为H型,一方面是由于COVID-19肺炎本身的演变,另一方面是由于高应力通气引起的肺损伤。
H型COVID-19肺炎
H型COVID-19具有以下特点:
▲ 弹性高 由于肺水肿增加,导致气体容量减少,从而使得肺的弹回性增加。
▲ 右向左分流量大 这是由于部分肺泡组织无充气但仍有血流灌注,这些无充气的肺泡组织是由于肺水肿的加重和压力叠加的作用下,在肺的重力依带赖区进展而来。
▲ 肺重量大 CT扫描定量分析显示,在重度ARDS的数量级上,肺的重量(>1.5kg)显著增加[12]。
▲ 肺的可复张性高 正如重度ARDS一样,无充气肺组织的增加与肺的可复张性增加是相关的[5]。
在我们的患者系列中,H型患者占20-30%,全部符合重度ARDS的标准:低氧血症,双肺浸润,呼吸系统顺应性下降,肺重量增加,以及存在潜在的可复张性。
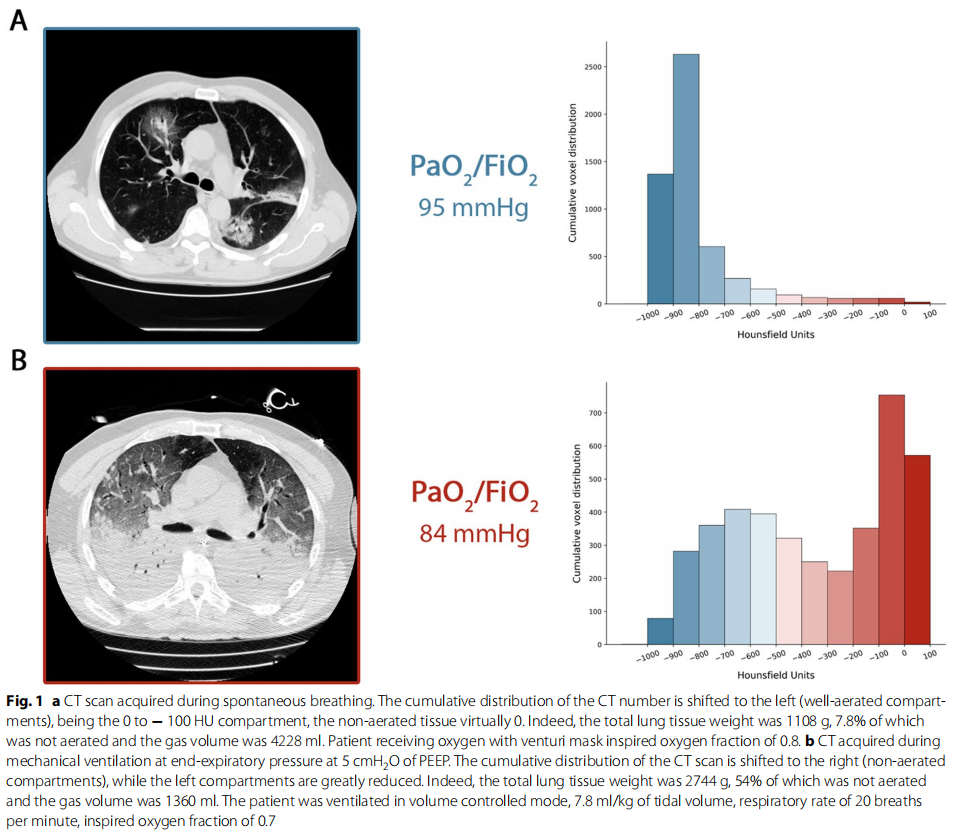
我们在图1中总结了所描述的时间过程。图A是L型患者入院时自主呼吸状态下的肺部CT,图B是同一患者经过7天无创呼吸支持后,由L型转变成了H型。如图所示,类似程度的低氧血症与肺CT图像中的模式是有相对应关系的。
呼吸治疗
鉴于这一概念模型,为L型和H型患者提供的呼吸治疗必须是不同的。所提出的治疗方法与COVID-19中观察到的结果要一致,尽管在这次流行病中患者人数之多,这可能限制了它的广泛适用性。
1、 逆转低氧血症的第一步是通过增加氧浓度,L型患者对此反应良好,特别是还没有呼吸困难表现的患者。
2、 对于有呼吸困难的L型患者,有以下几种无创呼吸支持方法可选用:高流量鼻导管(HFNC),持续气道正压(CPAP),无创机械通气(NIV)。在这一阶段,监测(或评估)吸气相食管压力的波动是极其重要的[13]。在缺乏食管测压条件时,可用以下指标来评估患者的呼吸努力:中心静脉压的波动[14]、临床观察到存在过度吸气努力。对于已接受气管插管的患者,P0.1和P occlusion(闭塞压)也是可以参考的。对于一些患者来说,高PEEP可减少胸内压的波动,终止加重肺损伤的恶性循环。然而,对于肺顺应性正常的患者,高PEEP可能对血流动力学产生有害的影响。在任何情况下,无创呼吸支持方法都是值得怀疑的,尤其是在COVID-19这种通常持续数周的疾病中,因为它们有着较高的失败率,并且还可能延误插管。
3、 吸气相胸腔内压力波动的大小,可能决定了疾病从L型向H型的转变。如果食道压的波动范围从5-10厘米水柱(该波动范围通常有着较好的耐受性)增加到15厘米水柱以上,则肺损伤的风险相应增加,此时应尽可能给予气管插管。
4、 一旦给予了气管插管及深镇静,对于L型患者,如果存在高碳酸血症的话,可以给予大于6ml/kg(高达8-9ml/kg)的潮气量通气,因为L型患者的肺顺应性高,可耐受一定的形变,且没有VILI的风险。俯卧位可以改善应力和形变的再分布,肺对俯卧的反应“较好”,因此俯卧位可以作为补救手段来使用。由于高PEEP会增加血流动力学恶化的风险,如果肺的可复张性较低的话,应该把PEEP下调至8-10厘米水柱。早插管可以阻止患者病情向H型转变。
5、应该把H型患者当作重度ARDS来进行治疗,包括给予较高的PEEP(如果血流动力学耐受的话)、俯卧位、以及体外循环支持。
总之,L型和H型患者最好是通过CT扫描来识别,它们还受到不同的病理生理学机制的影响。如果没有CT检查可用,可通过以下替代指标来识别L型和H型患者:呼吸系统的弹性和肺的可复张性。正确理解该疾病的病理生理学对建立适当的治疗基础致关重要。

参考文献(略)
来源:重症医学
查看更多